В комплекс общеклинического исследования крови входит определение: количества гемоглобина, эритроцитов, лейкоцитов, процентного отношения различных форм лейкоцитов (лейкоцитарная формула или гемограмма), цветного показателя крови и реакции оседания эритроцитов.
Для всех этих исследований кровь берут из мякоти пальца левой руки (лучше) утром натощак.
Определение количества гемоглобина производят в гемоглобинометре, состоящем из градуированной пробирки, помещающейся в станочке между двумя запаянными пробирками с окрашенной жидкостью (стандарт). Для определения количества гемоглобина в градуированную пробирку наливают пять-шесть капель доцинормального раствора соляной кислоты. Затем пипеткой, имеющейся в приборе, набирают из укола пальца кровь точно до метки; выдувают эту кровь в пробирку с соляной кислотой, промывают остатки крови внутри этой пипетки дистиллированной водой и сливают эту воду в ту же градуированную пробирку; смешивают и оставляют стоять 5—10 мин. Затем в пробирку пипеткой добавляют по каплям дистиллированную воду и, встряхивая, доводят окраску смеси крови с соляной кислотой и водой (желто-бурую от образующегося солянокислого гематина) до полного совпадения с окраской жидкости в стандартной пробирке. Цифра деления на пробирке гемоглобинометра, при которой окраска обеих пробирок совпадает, выражает количество условных процентов гемоглобина исследованной крови: 100 % по гемоглобинометру соответствует содержанию 16 г гемоглобина в 100 мл крови. Нормальное количество гемоглобина, определяемого этим способом, у женщин обычно составляет 70 —85%.
Количество эритроцитов в норме у женщин — 4 000 000—4 500 000, лейкоцитов — 6000—7000 в 1 мм3.
Цветной показатель крови — условная величина среднего содержания гемоглобина в каждом эритроците. Для его исчисления количество гемоглобина, определенного в процентах, делится на удвоенные две первые цифры количества эритроцитов. Например, если гемоглобина было 65%, а количество эритроцитов 4 200 000, цветной показатель равен 65 : 84 = 0,8. В норме цветной показатель бывает равен от 0,7 до 0,85.
По цветному показателю малокровие называют гипохромным, если показатель ниже 0,7 и гиперхромным, если он выше этой цифры.
Реакция оседания эритроцитов. Одновременно со взятием крови для подсчета форменных элементов и гемоглобина из того же укола берут кровь для реакции оседания эритроцитов (РОЭ). Наиболее распространенный метод для определения РОЭ — метод Панченкова.
Нормальная РОЭ по Панченкову — 5—10 мм за 1 час.
При беременности обычно отмечается ускорение РОЭ до 15—25 мм. Более высокие цифры РОЭ свидетельствуют о наличии в организме какого-то патологического процесса. Острые кровопотери, как, например, при нарушенной внематочной беременности, дают умеренное ускорение; острые воспалительные процессы — резкое ускорение РОЭ. Однако, если из воспалительного очага имеется свободный отток экссудата, как это бывает при эндометритах, эндоцервицитах, пиелитах, циститах и т. д., ускорение РОЭ может быть незначительным. Доброкачественные опухоли — фибромиомы и кисты — при отсутствии в них некробиотических изменений по дают быстрого оседания эритроцитов. Послеродовой период, даже вполне нормально протекающий, дает относительно высокие цифры РОЭ: 20—30 мм и выше. В акушерстве и гинекологии наиболее точные результаты дает так называемый шестимоментный метод РОЭ, описанный А. Э. Мандельштамом, А. И. Петченко, А. П. Николаевым и др.
Кровь весьма тонко и рано реагирует на возникновение, развитие и характер патологических процессов, особенно инфекционного происхождения. Большое значение для акушерской клиники имеет определение скорости свертываемости крови.
Наиболее распространен для определения свертываемости способ Бюркера (Burker). На вогнутую поверхность часового стекла наносят каплю прокипяченной дистиллированной воды и каплю свежевыпущенной (из мякоти пальца или из вены) крови. Обе жидкости смешивают тонкой стеклянной палочкой. Часовое стекло помещают в чашку Петри, на дне которой находится влажная фильтровальная бумага. Чашку Петри закрывают и, таким образом, получают влажную камеру. Температура в ней должна быть 25° С. (ставят в сосуд с водой соответствующей температуры). Спустя одну минуту в смешанную каплю вводят сухую стеклянную палочку, которую спиральным движением (от центра капли к периферии) вынимают. То же самое проделывают через каждые 30 сек., причем палочку каждый раз заменяют новой сухой. В норме через четыре — шесть минут наступает свертывание крови и при очередном выведении из капли палочки за кончиком ее потянется ниточка фибрина.
Длительность кровотечения определяют по способу Дюке: острие иглы Франка выдвигают на 3 мм. Укол производят в палец или, лучше, в мочку уха. Отмечают по часам момент укола. Кровь должна не выдавливаться, а свободно выступать. К каждой выступающей капле осторожно прикладывают полоску фильтровальной бумаги, которая всасывает выступившую кровь. В норме размеры капель при этом постепенно уменьшаются, и через две-три минуты кровотечение совершенно прекращается.
При акушерских кровотечениях, имея в виду возможность гипо- или афибриногенемии, следует исследовать кровь рожениц на содержание в ней фибриногена. Относительным показателем может служить результат так называемой пробы со свертком: в пробирку берут 2—3 мл крови из вены; в норме в течение нескольких минут образуется большой плотный сверток, не изменяющийся в течение длительного времени. При значительно пониженном содержании фибрина прочность сгустка нарушается — он легко распадается, разжижается и даже растворяется вовсе.
Точное определение количества фибриногена производят по Лингерцу-Громельскому: в пробирку (с меткой 5 мл) наливают 1 мл цитрата натрия и до метки добавляют кровь (т. е. 4 мл) перемешивают, затем центрифугируют; отбирают 0,64 мл плазмы в пробирку, добавляют 0,2 мл 2,5% раствора хлористого кальция, хорошо перемешивают, и 2 капли смеси помещают на линзу рефрактометра; линзу опускают в ванночку с водой температуры 15—20° С и отмечают на шкале показания рефрактометра; дают отстояться, пока не выпадет фибрин (обычно 2—3 мин.), затем берут 2 капли сыворотки и снова отмечают показания рефрактометра.
Расчет: разность между первым и вторым показанием рефрактометра умножают на постоянный коэффициент 0,3295 и получают цифру, выражающую количество фибриногена в процентах. Например: первое показание рефрактометра 23,6, второе — 22,4; 23,6 — 22,4 = 1,2; 1,2 X 0,3295 = 0,395, то есть содержание фибриногена в данной крови 395 мг%. Норма фибриногена к концу беременности 350 — 480 мг% (Лепаж, Лемерр, Дюпон).
Картина белой крови (гемограмма). Определение количества различных форм лейкоцитов в крови дает возможность судить о количественных соотношениях между этими формами, то есть о картине белой крови, или гемограмме, динамические изменения которой в процессе заболевания, наряду с клиническими данными, имеют весьма большое диагностическое и прогностическое значение. Поэтому врач обязан уметь «снять» гемограмму, то есть определить и подсчитать различные формы белых кровяных шариков и правильно «прочитать» ее и дать ей правильную диагностическую оценку.
Техника взятия мазка крови для подсчета формулы белой крови следующая. Маленькую каплю крови, взятую из пальца, помещают на чистое обезжиренное предметное стекло на расстоянии 6—7 мм от края. Другое стекло (лучше со шлифованным краем), удерживаемое под углом в 45° по отношению к поверхности предметного стекла, соприкасается с каплей крови и, скользя по предметному стеклу, распределяет ее тонким равномерным слоем. Одновременно приготовляют два-три таких мазка на случай всяких неудач в окраске. Препарат быстро высыхает на воздухе; на нем надписывают фамилию больной, у которой взята кровь. Препараты фиксируются в метиленовом спирте 3—5 мин. или в смеси эфира с чистым этиловым спиртом 20 мин. После высыхания на воздухе препарат заливают краской Романовского (одна-полторы капли краски на каждый 1 мл дистиллированной воды нейтральной реакции). Через 45 мин. окрашенный препарат смывают водой, подсушивают фильтровальной бумагой, кладут на столик микроскопа с иммерсионной системой и под каплей кедрового масла подсчитывают различные формы лейкоцитов (в процентном отношении).
Лейкоциты нормальной крови делят на две группы: зернистые клетки — гранулоциты —и так называемые агранулоциты, в протоплазме которых зернистость отсутствует.
К первой группе — гранулоцитов — относится самая большая группа лейкоцитов — нейтрофилы, протоплазма их закрашивается в бледно-фиолетовый цвет с мелкой, а в случае тяжелой интоксикации, с крупной (токсической) зернистостью. Ядра окрашиваются так же, но более интенсивно. Ядра зрелых нейтрофилов обычно сегментированы, то есть как бы разделены на два-три сегмента, соединенные между собой тонкими перемычками. В норме таких сегментированных нейтрофилов в крови бывает 60—65% всех белых элементов крови. У более молодых, так называемых палочкоядерных нейтрофилов ядра не разделены на сегменты: они вытянуты, довольно плотны по структуре, лежат в виде подков, иногда в форме буквы S. Палочкоядерных лейкоцитов в норме 3—5%. Еще моложе юные нейтрофилы, ядра которых рыхлы и имеют бобовидную форму. В норме в мазках из периферической крови они встречаются редко.
Почти никогда у взрослых людей не встречаются миелоциты — нейтрофилы с округлым, рыхлым ядром, но с нейтрофильной, иногда очень богатой мелкими зернами голубоватой протоплазмой. Миелоцит — это еще более ранняя форма, чем юный лейкоцит; проходя стадию юных и палочковидных, миелоциты созревают в сегментированные нейтрофилы. Поступление в кровь в увеличенном количестве молодых и незрелых форм лейкоцитов называется ядерным сдвигом влево.
Эозинофилы — крупные клетки с крупным часто лопастным ядром и с протоплазмой, в которой имеется множество крупных зерен, резко окрашивающихся эозином. Количество эозинофилов в нормальной крови 2—4%. Эозинопения или полное отсутствие эозинофилов в крови часто наблюдается при тяжелых инфекциях и септических процессах. Появление их вновь при таких заболеваниях является до известной степени благоприятным симптомом.
Наконец, к группе зернистых лейкоцитов в крови человека относятся базофилы, в протоплазме которых имеются крупные зерна, интенсивно окрашивающиеся основными красками. В периферической крови их мало — 0,5—1%. У здоровых людей их очень часто не находят совсем, но при тяжелых инфекциях, особенно хронических, количество их увеличивается.
Ко второй группе — агранулоцитов — относятся лимфоциты и моноциты. Лимфоциты (25—30%) — самые мелкие элементы белой крови. Форма их чаще всего круглая. Ядра интенсивно окрашиваются и занимают почти все тело клетки, протоплазма которой лишь в виде синей узкой полоски окружает ядро. Моноциты (3—5%) крупнее лимфоцитов; ядра их окрашиваются слабее; протоплазма — голубоватодымчатого цвета, с мелкой зернистостью.
Число лейкоцитов в крови (как в физиологических, так и в патологических условиях) может увеличиваться — лейкоцитоз, либо уменьшаться — лейкопения.
Лейкоцитоз в патологических случаях чаще всего наблюдается при различного рода инфекциях, местных воспалительных очагах, септических процессах, после больших кровопотерь, при отравлениях. Не будучи специфическим симптомом для какого-либо определенного заболевания, лейкоцитоз имеет большую диагностическую ценность, часто свидетельствуя о наличии инфекции.
Однако лейкоцитоз сравнительно нередко бывает обусловлен целым рядом физиологических причин. Для акушеров это представляет особый интерес. Так, вполне закономерным и физиологическим является лейкоцитоз новорожденных, достигающий 15 000—20 000. При этом отмечается нейтрофилия с резким ядериым сдвигом влево и с наличием в крови миелоцитов. Позже нейтрофилия сменяется характерным для детей лимфоцитозом.
Лейкоцитоз как физиологическое явление наблюдается иногда у женщин при беременности, когда он достигает 12 000—15 000 (А. Г. Янченко, И. С. Штернгерц). В момент рождения ребенка у первородящих число лейкоцитов колеблется от 12 000 до 36 000, у повторнородящих — от 8600 до 18 000 (Н. М. Андрияшева и Н. Л. Василевская).
Увеличение числа лейкоцитов у беременных и рожениц происходит за счет нейтрофилов, количество которых достигает 90—95%. У всех исследованных рожениц обнаружены сдвиг лейкоцитарной формулы влево и исчезновение из периферической крови эозинофилов.
Лейкоцитарная реакция оказалась более выраженной у первородящих и у рожениц, испытавших особенно интенсивные боли и проявлявших признаки сильного эмоционального возбуждения.
При микроскопировании мазков крови, кроме определения и подсчета различных форм лейкоцитов, обращают внимание на окраску, величину и форму эритроцитов. В норме эритроциты окрашиваются только эозином. Середина их закрашивается бледнее, так как они представляют слегка вогнутые диски. Равномерная розовая окраска эритроцитов свидетельствует о нормальном состоянии их. Иногда окрашенные эритроциты отличаются своей бледностью. Если эти эритроциты очень бледны и видны только в форме узенького рантика, это свидетельствует о гипохромии — гипохромная анемия. При некоторых заболеваниях может быть противоположное явление — эритроциты оказываются окрашенными интенсивнее, чем обычно.
Эритроциты в норме имеют одинаковые диаметр и величину; при болезненных состояниях величина их может быть резко изменена в ту или другую сторону. Наличие в крови большого количества эритроцитов, различных по величине, называется анизоцитозом. Если в крови обнаруживаются эритроциты неправильной формы — в виде запятых, грушевидных, половинчатых,— то такое явление называется пойкилоцитозом; оно свидетельствует о дегенеративных изменениях красной крови.
Микроскопия мазка дает возможность иногда судить и о возрасте красных элементов крови. Появление ядерных эритроцитов — нормобластов — всегда свидетельствует о том, что эти эритроциты являются незрелыми. Вместо розового цвета они часто имеют серовато-синевато-фиолетовый оттенок. Такая окраска — полихроматофилия — свидетельствует о молодости эритроцита даже в том случае, если в нем нет ядра.
Основные сдвиги в гемограммах. При оценке гемограмм самое важное — деятельность костного мозга в динамике заболевания. Следует интересоваться не только общим количеством форменных элементов белой и красной крови, но и особенностями их строения, качественным и количественным их распределением. Прежде всего следует установить, свидетельствуют ли изменения в гемограмме о регенеративном или дегенеративном сдвиге в функциях костного мозга. Регенеративный характер картины крови (сдвиг формулы влево) наблюдается при большинстве местных инфекционных воспалительных процессов — маститах, пневмониях, гнойных процессах в полости малого таза, а также в начальных стадиях и при благоприятном течении общих септических процессов. Тяжелые инфекционные процессы тифозного характера и тяжелые септические инфекции сопровождаются сдвигами дегенеративного характера, уменьшением общего количества лейкоцитов, хотя «левый» сдвиг в сторону палочковидных и сохраняется.
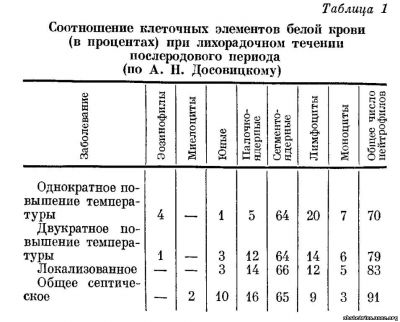
Кроме сдвигов в нейтрофильной группе, важный диагностический и прогностический симптом — состояние красной крови и наличие или отсутствие эозинофилов. Эозинопения и анэозинофилия — признаки большинства острых и подострых тяжелых инфекций, при этом признаки неблагоприятные, свидетельствующие о понижении сопротивляемости организма. Об изменениях в соотношении клеточных элементов белой крови, то есть в гемограмме, дают некоторые данные табл. 1.
Дать общую схему толкования гемограммы невозможно, ибо толковать их следует индивидуально, с учетом всех других клинических и лабораторных данных и, лучше, в динамике.